ห่วงกําลังคนดูแลผู้ป่วยวิกฤตมีจำกัด เป็น คอขวดของระบบ ด้าน ‘แพทย์รามาฯ’ ชี้ โควิด-19 เป็นวิกฤตของประเทศแล้ว สะท้อนสถานการณ์ผู้ป่วย เตียง บุคลากรแพทย์ และระบบสาธารณสุข
เมื่อวันที่ 23 เม.ย. 2564 ผศ.นพ.บวรศม ลีระพันธ์ รองผู้อำนวยการ ศูนย์นโยบายและการจัดการสุขภาพ คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล เปิดเผยว่า หลังจากรายงานผู้ติดเชื้อใหม่ค่อนข้างคงที่มาร่วมสัปดาห์ สะท้อนว่าการแพร่กระจายเชื้อในชุมชนน่าจะลดลงเมื่อเทียบกับระยะที่มีเหตุการณ์การแพร่กระจายเชื้อมากเป็นพิเศษ หรือ Superspreading events (SSE) ก่อนสงกรานต์ และหวังว่ามาตรการหลังสงกรานต์ เช่น การทำงานที่บ้าน อาจจะช่วยให้การแพร่เชื้อในชุมชนลดลง

แต่วันนี้ตัวเลขผู้ติดเชื้อกลับเพิ่มขึ้นอย่างก้าวกระโดดอีกครั้ง จากสถานการณ์การระบาดของโควิด-19 ระลอกใหม่เดือนเมษายน ที่วันนี้ (23 เม.ย.) มีผู้ติดเชื้อรายใหม่ทำลายสถิติสูงสุด 2,070 คน
เนื่องจากจำนวนผู้ติดเชื้อที่ ศบค. รายงานในแต่ละวัน เป็นผู้ติดเชื้อที่ตรวจพบในระบบเท่านั้น แบบจำลองสถานการณ์พิจารณาว่าผู้ติดเชื้อส่วนหนึ่ง (โดยเฉพาะกลุ่มที่ไม่มีอาการ) อาจจะยังอยู่ในชุมชน ดังนั้น จึงน่ากังวลว่าผู้ติดเชื้อใหม่ที่รายงานในวันนี้ อาจติดเชื้อในช่วงสงกรานต์หรือช่วงที่กลับมาจากสงกรานต์ แล้วนำเชื่อมาติดคนที่บ้านหรือที่ทำงาน
“เราควรพิจารณาปรับมาตรการควบคุมโรคถ้าหากการสอบสวนโรคพบว่าการระบาดของผู้ติดเชื้อในสัปดาห์นี้เกิดขึ้นในบริบทที่แตกต่างจาก Superspreading events ในช่วงก่อนสงกรานต์”
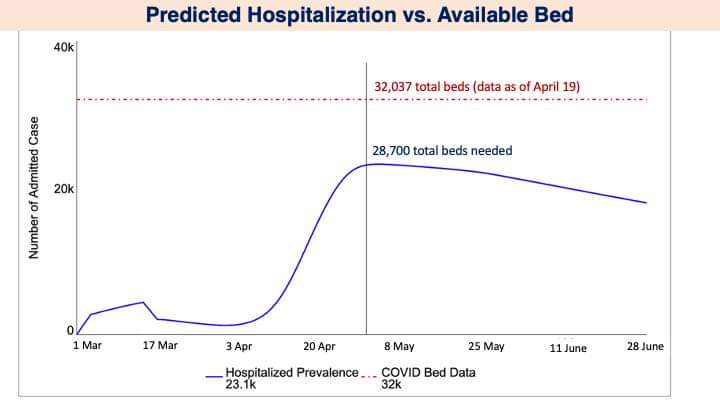
ผศ.นพ.บวรศม ยังกล่าวถึง ความต้องการเตียงสําหรับการรักษาและควบคุมโรคเพิ่มเติมในระยะสั้น (1-2 เดือนข้างหน้า) ว่าจากข้อมูลจํานวนเตียงทั่วประเทศที่เตรียมไว้จํานวน 32,037 เตียง (ข้อมูล co-ward 19 เม.ย. 2564) น่าจะ “เพียงพอ” ต่อการรองรับความชุกของผู้ติดเชื้อที่ครองเตียงในช่วงสูงสุด ซึ่งคาดการณ์ว่าเราต้องการเตียงรวมทั้งหมดประมาณ 28,700 เตียงในต้นเดือน พ.ค.
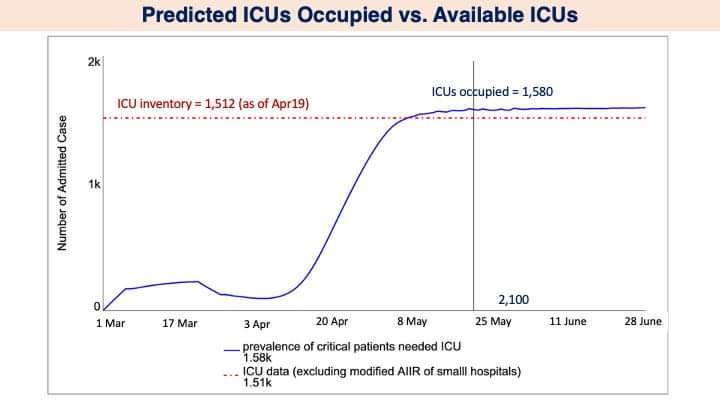
แต่ปัญหาเฉพาะหน้าตอนนี้คือ จํานวน ICU ที่เตรียมไว้ทั่วประเทศจํานวน 1,512 เตียง (ข้อมูล co-ward 19 เม.ย. 2564) เริ่มสุ่มเสี่ยงจะมีปริมาณไม่เพียงพอที่จะรองรับผู้ป่วยโควิดที่มีอาการวิกฤต จำเป็นต้องเร่งเพิ่มจำนวน ICU หรือ modified AIIR ให้มากขึ้น โดยเฉพาะการจัดการกําลังคนด้านสุขภาพที่สามารถดูแลผู้ป่วยวิกฤตได้ ซึ่งมีจำนวนจำกัดมาก โดยเฉพาะ Critical Care Nurse ซึ่งอาจเป็น “คอขวดของระบบ” ในการดูแลผู้ป่วยวิกฤต
“หากผู้ติดเชื้อที่มีความเสี่ยงด้านสุขภาพ เช่น มีโรคประจำตัว เข้าสู่ระบบการรักษาได้ช้า อาจจะทำสัดส่วนผู้ป่วยอาการหนักมากขึ้นหรือครองเตียงใน ICU นานขึ้น ดังนั้น ในระยะนี้เราควรต้องมุ่งเน้นการนำผู้ป่วยเข้ามารักษาในระบบให้เร็วที่สุด เพื่อลดสัดส่วนผู้ป่วยที่ต้องการ ICU หรืออย่างน้อยลดระยะเวลาที่ต้องนอนรักษาใน ICU ให้ได้”
แบบจำลองสถานการณ์ชี้ให้เห็นว่าถ้าผู้ป่วยโควิด-19 ที่มีอาการวิกฤตและครองเตียงใน ICU นานมากกว่า 21 วัน อาจจะทำให้เกิดปัญหาผู้ป่วยล้น ICU ได้ นอกจากนั้น เราอาจจะเริ่มพบว่าอัตราตายเพิ่มสูงขึ้นหลังจากที่ผู้ป่วยระลอกนี้อยู่ใน ICU มานานพอสมควรแล้วแต่อาการยังไม่ดีขึ้น
“นพ.ศุภโชค” ชี้ โควิด-19 เป็นวิกฤตของประเทศแล้ว
นพ.ศุภโชค เกิดลาภ อาจารย์แพทย์สาขาอายุรกรรมโรคติดเชื้อ สถาบันการแพทย์จักรีนฤบดินทร์ คณะแพทยศาสตร์โรงพยาบาลรามาธิบดี มหาวิทยาลัยมหิดล เผยแพร่ข้อความบนเฟซบุ๊ก Suppachok NeungPeu Kirdlarp ระบุว่า จากนโยบายที่รัฐบาลเลือกที่จะไม่ล็อกดาวน์ และยังเปิดการไปมาระหว่างจังหวัดในช่วงเทศกาลสงกรานต์ เพราะไม่สามารถจะทำการล็อกดาวน์ได้อีกแล้ว ด้วยเหตุผลหลายด้าน ไม่ว่าจะเป็นเศรษฐกิจที่ซบเซา ซึ่งหากล็อกดาวน์อีก เศรษฐกิจก็จะยิ่งไปใหญ่ แต่เหตุการณ์เหล่านี้ได้นำมาสู่สิ่งที่เกิดขึ้นในสัปดาห์ถัดมา

นพ.ศุภโชค อธิบายลักษณะของผู้ป่วยในช่วง 1 สัปดาห์ที่ผ่านมา ว่าส่วนใหญ่เป็นผู้ป่วยรุ่นสองหมดแล้ว โดยเป็นผู้สูงอายุ มีโรคประจำตัว หรือโรควินิจฉัยร่วม (co-morbid) ประกอบกับในบางรายยังเป็นผู้ป่วยติดเตียงอีกด้วย ส่วนรูปแบบการติดเชื้อเป็นผู้ป่วยยืนยัน พบว่าเป็นลูกหลานที่กลับบ้านไปเยี่ยมพ่อแม่ ปู่ย่า ตายาย หลายคนบอกว่าลูกหลานกลับจากไปเที่ยวในช่วงเทศกาลสงกรานต์ แต่สองสามวันหลังมานี้ ไม่สามารถติดตามผู้สัมผัสใกล้ชิด หรือ tracing ได้ว่าติดมาจากไหน
“ใช้แต่อาการแสดงทาง clinical + lab + CXR (Chest x – ray) ถามไม่ได้ความเสี่ยงอะไรเลย เอาจริง ๆ มันก็คือ phase 3 แล้วแหละ แต่รัฐบาลคงเลิกประกาศแล้วมั้ง และคนคงเลิกสนใจแล้วแหล่ะ”
นอกจากนี้ นพ.ศุภโชค ยังสะท้อนลักษณะการพบผู้ป่วยที่สำคัญอีกหลายกรณี เช่น พ่อแม่ มีเชื้อเป็นบวก แต่ลูกอายุราว 3 เดือนมีเชื้อเป็นลบ หรือ ปู่ย่า มีผลเป็นบวกและเป็นผู้ป่วยติดเตียง ซึ่งมีลูกเป็นผู้นำเชื้อมาติด หรือกรณีที่ ตายาย เป็นผู้ป่วยติดเตียง ผลตรวจเป็นลบ แต่ลูกหรือคนดูแลต้องเข้ารับการรักษา เนื่องจากผลตรวจเป็นบวก ส่งผลให้ไม่มีผู้พาตายายซึ่งเป็นกลุ่มสัมผัสเสี่ยงสูงไปตรวจหาเชื้อได้
“คนไข้ที่นอนตั้งแต่ช่วงแรก 50-60% เป็น pneumonia ทั้ง ๆ ที่ admit ค่อนข้างเร็วแล้ว และ 10-20% อาการหนัก ต้องเข้า intermediate/ICU และบางส่วนต้อง intubation ไปถึงแม้จะพยายามให้ยา Favipiravir/dexamethasone ไปเร็วแค่ไหน แต่ถ้า co-morbid มากยังไงก็เอาไม่อยู่ คนไข้เก่าขยับไม่ออก คนไข้ใหม่ก็เข้ามาไม่ได้ เกิดปรากฏการณ์คอขวดขึ้นมาในหลาย ๆ ที่”
นอกจากนี้ ยังสะท้อนว่าหลายโรงพยาบาลเริ่มปรากฏการณ์ “ป้อมแตก” คือมีผู้ป่วยในอื่น ๆ ของโรงพยาบาลมีผลตรวจเป็นบวก เนื่องจากลูกหลานนำเข้ามาติด และมีบุคลากรทางการแพทย์และสาธารณสุขติดเชื้อ รวมถึงยาฟาวิพิราเวียร์ต้องเริ่ม “จำกัดจำเขี่ย” ในการใช้
=> เตียงไม่พอ => admit ไม่ได้ => รออยู่บ้าน => อาการหนักเพราะ delay ยา => ต้องใช้ยาเยอะกว่าเดิมและใช้ ICU => กินเตียงนาน => เตียงเต็มเตียงไม่พอ วนไปเป็นนิรันดร์
พร้อมกับทิ้งท้ายว่า นี่คือวิกฤตของประเทศแล้ว การดูแลผู้ป่วยกลุ่มอื่น ๆ เริ่มได้รับปัญหาเรื่อย ๆ เพราะเกิดการ down size ระบบบริการไปทุ่มเทให้กับการรองรับการระบาดของโควิด-19
“ขอให้ทุกท่านช่วยกัน และรีบร่วมมือหยุดวงจรเหล่านี้ เพราะถ้าไม่เช่นนั้น อาจจะมีวันที่เราไม่เหลือเตียงและยารักษา หวังว่าเบื้องบนระดับผู้ใหญ่ระดับประเทศจะเห็นพ้องตรงกันว่า นี่คือวิกฤตของประเทศแล้ว”



